
Test de streptocoque B et antibiotiques en fin de grossesse : comment se préparer ?
Publié le 27 septembre 2022
Écrit par Marik Péro, ND.A.

Publié le 27 septembre 2022
Écrit par Marik Péro, ND.A.


La grossesse est un parcours parsemé de rendez-vous médicaux et de tests, qui mèneront parfois à certaines interventions. Certaines sont anodines, banales, inoffensives. Toutefois, la plupart des interventions comportent leur lot de risques et il est important de connaître ses droits en tant que femme enceinte ou qui accouche pour prendre des décisions réellement éclairées.
Par exemple, saviez-vous que tout au long de votre grossesse, vous êtes en droit d’être informée au sujet des tests, des médicaments et des interventions qui vous sont proposés, de poser toutes les questions que vous avez en lien avec ceux-ci, d’en refuser ou de demander d’autres options ou encore d’aller chercher un second avis professionnel (1) ?
Ce préambule posé, je veux aujourd’hui vous parler du test de dépistage de streptocoques du groupe B (SGB, pour les intimes) systématiquement effectué auprès des femmes enceintes, et dont le fréquent résultat positif mène à une intervention invasive et non sans risque : l’antibioprophylaxie obstétricale. En français, s’il vous plaît ? Cela veut simplement dire qu’en cas de résultat positif au test, la future maman sera fortement encouragée à accoucher sous antibiotiques (AB) administrés par voie intraveineuse (IV) pour prévenir une éventuelle infection du bébé à SGB…
Strepto… quoi ?
Les streptocoques du groupe B sont un groupe de bactéries généralement bénignes faisant partie du microbiote intestinal et vaginal normal de nombreuses femmes qui sont naturellement immunisées contre elles (2), mais qui dans de rares cas peuvent provoquer de graves infections chez le nouveau-né (3) (4) (5).
Environ 15 à 30 % des femmes sont porteuses de ces bactéries (5), sans symptômes ni inconfort. La moitié (50 %) des femmes porteuses transmettront la bactérie à leur enfant pendant sa naissance, mais la très vaste majorité de ces enfants ne développeront pas d’infection active (6). Toutefois, certains rares bébés peuvent développer de graves infections de type méningite, pneumonie ou septicémie à SGB (4).
Encore une fois, la très grande majorité y survivra sans séquelles (outre le stress important que cela engendre sur leur petit corps et sur leurs familles), mais quelques-uns subiront des dommages irréversibles au système nerveux, notamment, et d’autres en mourront (3). C’est ce qui fait toute la gravité du sujet et la raison pour laquelle le dépistage prénatal est aujourd’hui systématique.
Comment teste-t-on ?
Vers le milieu du 3e trimestre, entre les 35e et 37e semaines de gestation, votre médecin vous invitera à faire un prélèvement vaginal et périanal qui sera mis en culture afin de voir si vous êtes infectée au fameux SGB (3) (5). D’ailleurs, une femme est en droit de demander de faire elle-même le test à la salle de bain ; il a été démontré que leurs prélèvements sont tout aussi valides que ceux faits par un professionnel de la santé (3). Les résultats sont obtenus en 48 heures environ.
En réalité, l’idéal serait plutôt de tester au début de l’accouchement et d’obtenir le résultat assez rapidement pour déterminer si une antibiothérapie s’impose réellement. En effet, une étude réalisée sur des femmes ayant passé le test entre 35 et 37 semaines, puis de nouveau au moment de leur accouchement, révèle que près de 16 % des mères positives au premier test étaient négatives au second, laissant supposer qu’une proportion non négligeable de femmes reçoivent inutilement le traitement d’antibioprophylaxie au moment d’accoucher.
Inversement, cette même étude estime que plus de 30 % des femmes positives ne sont pas diagnostiquées, parce qu’elles étaient négatives au moment du test et sont devenues positives entre ce moment et celui de leur accouchement (6). Malheureusement, cette option n’est pas encore disponible dans nos hôpitaux et nos maisons de naissance.
Et si le résultat est positif… ?
La pratique courante, en cas de résultat positif au SGB, est de placer la maman sous AB (généralement la pénicilline, si elle n’y est pas allergique) intraveineux toutes les 4 heures pendant la durée de son accouchement. Cela la limite quelque peu dans ses mouvements pendant une période d’environ 15 à 30 minutes chaque fois (3) (4).
Peser les risques
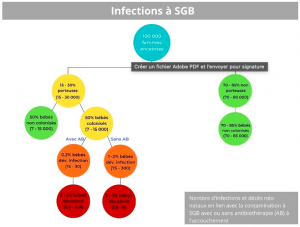
À ce jour, environ 1 femme sur 3 accouche sous AB (7). Ce n’est pas rien ! C’est dire que sur 100 000 naissances (donc 200 000 mamans et bébés), plus de 60 000 personnes sont exposées aux AB (avec toutes les conséquences de cette exposition), pour empêcher environ 8 décès néonataux sur 100 000 associés aux SGB. Je ne minimise absolument pas le besoin d’épargner ces vies ; toute maman ayant perdu son nouveau-né des suites de cette infection aurait accepté n’importe quelle intervention pour éviter cette perte monumentale.
Ce que je questionne cependant, c’est le fait de faire subir à autant de femmes un traitement invasif non banal sans travailler activement en amont à en réduire le besoin, puis en aval à en amoindrir les conséquences possibles.
En effet, l’utilisation des AB a été largement banalisée, mais on sait aujourd’hui qu’elle comporte son lot d’effets indésirables importants. Une antibiothérapie, c’est l’équivalent d’une coupe à blanc dans une forêt. Plutôt que de détruire sélectivement uniquement les bactéries de type SGB, l’AB s’oppose à de très nombreuses souches, incluant celles qui sont bénéfiques. Administrés par voie IV, ils atteignent rapidement le fœtus via le placenta, puis le lait maternel (8). Cela a plusieurs conséquences importantes tant pour maman que bébé :
Ce qui est le plus désolant toutefois, c’est qu’aucune étude n’existe encore à ce jour pour évaluer les impacts à long terme de ce déséquilibre temporaire du microbiote chez de jeunes enfants dont le système immunitaire est en plein développement (4). On sauve peut-être effectivement quelques vies en administrant systématiquement des AB en IV aux femmes testées positivement, mais comment affecte-t-on la qualité de vie des nombreuses autres qui s’en seraient sorties parfaitement indemnes sans intervention ?… Personne ne le sait pour le moment !
C’est pourquoi je propose des approches complémentaires pour maximiser vos chances d’obtenir un résultat négatif et d’adoucir cette intervention si elle s’avère nécessaire.
Mettre les chances de son côté… d’obtenir un beau résultat négatif !
Avant le premier test
Les interactions entre le microbiote et le système immunitaire se font dans les deux sens. Non seulement le microbiote contribue de manière importante à réguler et éduquer le système immunitaire, mais aussi, un système immunitaire équilibré joue un rôle de sentinelle pour contrôler le développement et l’équilibre des bactéries et des levures constituant le microbiote. À cet égard, toutes les substances réputées nourrir et équilibrer le microbiote pourront jouer un rôle dans la prévention d’un test de SGB positif si on s’y met suffisamment tôt (au moins un mois avant le test) (5) :
Les probiotiques oraux et vaginaux (4) (7) semblent faire leurs preuves pour réduire les risques de contamination au SGB. Une étude a démontré que 43 % de femmes préalablement testées positives et qui ont pris des probiotiques ont finalement obtenu un test négatif (comparativement à 14 % dans le groupe placebo, ce qui correspond à peu près au nombre de femmes qui reçoivent l’antibiothérapie inutilement en général) (4). Les probiotiques devraient contenir suffisamment de lactobacilles (5), puisque celles-ci améliorent l’acidité de l’environnement vaginal, inhibant la croissance des SGB.
Personnellement, j’aime bien suggérer à mes clientes qui approchent de la date de leur test une petite routine préventive pour éliminer les SGB qui peuvent se trouver là. Il suffit de prendre un yogourt probiotique d’une marque reconnue et sans sucre ajouté, auquel on ajoutera :
Ensuite, on y trempe un tampon biologique de qualité qu’on insère dans le vagin (en s’assurant de porter un protège-dessous absorbant). On le portera pendant environ quatre heures pendant six jours.
N.B. TOUJOURS tester les huiles essentielles au préalable dans le pli du coude, 24 heures avant, pour s’assurer de n’être allergique à aucune d’elles.
Après le premier test, si le test est positif
Si le premier test s’avère positif malgré tout, nous sommes en droit d’en redemander un environ deux semaines plus tard. On profitera de ce temps pour refaire la routine préventive ci-dessus, en espérant cette fois-ci en venir à bout.
Quand l’antibiothérapie s’impose
Si le résultat demeure positif malgré tous vos efforts et/ou que vos membranes sont rompues depuis plus de 18 à 24 heures, ou encore si vous avez accouché sans faire le test et que votre nouveau-né présente des signes d’une infection à SGB, l’antibiothérapie devient essentielle. Dans ces cas, on pourra accompagner l’antibiothérapie de probiotiques de qualité, tant chez maman que chez bébé, afin de minimiser les impacts à court, moyen et long terme d’un microbiote déséquilibré par un AB. L’allaitement prolongé et le peau-à-peau, bénéfiques pour tous les bébés, deviennent également cruciaux après une naissance sous AB.
Dans tous les cas, l’important est d’être en paix avec les choix qu’on fait et les risques/conséquences de ces choix. Il n’existe pas de solution parfaite et 100 % sécuritaire, mais il est possible, d’un côté comme de l’autre, de se faire confiance et de travailler à optimiser l’issue de son accouchement. La préparation est la clé !
